第一节 糖皮质激素
糖皮质激素作用广泛而复杂,且随剂量不同而异。生理情况下所分泌的糖皮质激素主要影响物质代谢过程,超生理剂量的糖皮质激素则还有抗炎、抗免疫等药理作用。
【生理效应】
1.糖代谢 糖皮质激素能增加肝糖原、肌糖原含量并升高血糖,其机制为:促进糖原异生;减慢葡萄糖分解为CO2的氧化过程;减少机体组织对葡萄糖的利用。
2.蛋白质代谢 促进淋巴和皮肤等的蛋白质分解,抑制蛋白质的合成,久用可致生长减慢、肌肉消瘦、皮肤变薄、骨质疏松、淋巴组织萎缩和伤口愈合延缓等。
3.脂肪代谢 促进脂肪分解,抑制其合成。久用能增高血胆固醇含量,并激活四肢皮下的脂酶,使四肢脂肪减少,还使脂肪重新分布于面部、胸、背及臀部,形成满月脸和向心性肥胖。
4.水和电解质代谢 也有较弱的盐皮质激素的作用,能潴钠排钾。增加肾小球滤过率和拮抗抗利尿素,故可利尿。过多时还可引起低血钙,长期应用可致骨质脱钙。
【药理作用】
1.抗炎作用 糖皮质激素有强大的抗炎作用,能对抗各种原因如物理、化学、生理、免疫等所引起的炎症。在炎症早期可减轻渗出、水肿、毛细血管扩张、白细胞浸润及吞噬反应,从而改善红、肿、热、痛等症状;在后期可抑制毛细血管和纤维母细胞的增生,延缓肉芽组织生成,防止糖连及瘢痕形成,减轻后遗症。但必须注意,炎症反应是机体的一种防御功能,炎症后期的反应更是组织修复的重要过程。因此,糖皮质激素在抑制炎症、减轻症状的同时,也降低机体的防御功能,可致感染扩散、阻碍创口愈合。
皮质激素抗炎作用的基本机制在于糖皮质激素(GCS)与靶细胞浆内的糖皮质激素受体(G-R)相结合后影响了参与炎症的一些基因转录而产生抗炎效应。糖皮质激素的靶细胞广泛分布于肝、肺、脑、骨、胃肠平滑肌、骨骼肌、淋巴组织、成纤维细胞、胸腺等处。各类细胞中受体的密度也各不相同。
G-R由约800个氨基酸构成。其C端与GCS结合;其中央有两个锌指(zinc finger),各结合4个半胱氨酸;其N端的功能区τ1涉及与DNA结合后的转录性基因转移活化以及与其他转录因子的结合,人的G-R的结合功能区中还有τ2,它对受体进入核内有重要作用。(图34-1)。
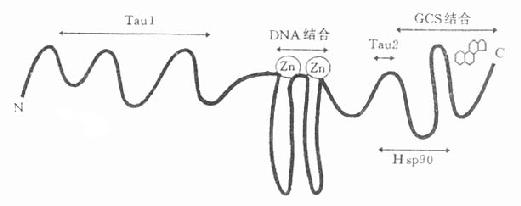
图34-1 皮质激素受体功能区示意图
未活化的G-R与一大分子(约30kDa)蛋白质复合物相结合,该复合物含有两个热休克蛋白90(heat shock protein 90,Hsp 90),其C端与受体相结合;该复合物可能还结合有其他蛋白,如抑制性蛋白等。一旦GCS与G-R结合,Hsp 90被解离,则被活化的GCS-G-R复合物迅速进入核内,进而与靶的基因的启动子(promoter)序列的糖皮质激素反应成分(glucocorticoid response element,GRE)或负性糖皮质激素反应成分(negativeglucocorticoid respones element,nGRE)相结合,相应地引起转录增加或减少,继而通过mR-NA影响介质蛋白合成(图34-2)。
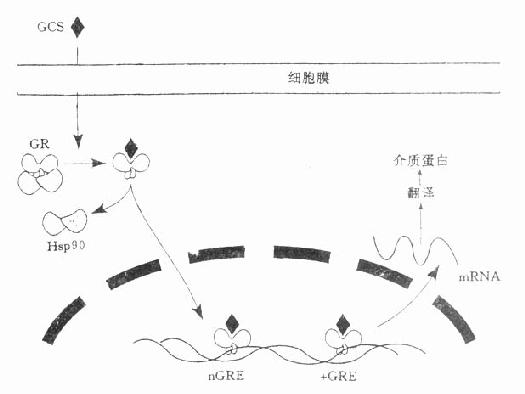
图34-2 皮质激素作用机制示意图
GCS可通过增加或减少基因转录而抑制炎症过程的某些环节,如对细胞因子、炎症介质及一氧化氮合成酶等的影响等。
细胞因子(cytokine)在慢性炎症起到重要作用。它们能促进血管内皮细胞粘附白细胞,进而使其从血液渗出到炎性部位,并能使内皮细胞、嗜中性白细胞及区噬细胞活化,还能使血管通透性增加、刺激成纤维细胞增生以及刺激淋巴细胞增殖与分化。GCS通过与G-R结合-nGRE的相互作用而抑制了一些与慢性炎症有关的细胞因子白介素1(IL-1)、肿瘤坏死因子α(TNFα)、巨噬细胞集落刺激因子(GM-CSF)、白介素3(IL-3)、白介素4(IL-4)、白介素5(IL-5)、白介素6(IL-6)及白介素8(IL-8)等的转录,而强烈地抑制细胞因子介导的炎症。也有证据表明GCS可增加mRNA的断裂而使IL-1、IL-3及GM-CSF减少。GCS也可通过抑制IL-2受体的合成,或通过将活化转录因子活化蛋白-1(activator protein-1,AP-1)等的活化调节逆转,或通过直接与AP-1相互作用,而对抗细胞因子的效应。
炎症介质,如白三烯(LT)、前列腺素(PG)等,前者有较强的白细胞趋化作用和增加血管通透性的作用,后者可引起红、肿、热、痛等炎症反应。GCS可通过增加脂皮素(lipocortin-1)的合成及释放而抑制脂质介质白三烯(LT)、前列腺素(PG)及血小板活化因子(PAF)的生成,因为脂皮素(37kDa)可抑制脂质生成所必需的磷脂酶A2(PLA2)。皮质激素还可以诱导血管紧张素转化酶(ACE)而降解缓激肽(可引起血管舒张和致痛),产生抗炎作用。
GCS可抑制巨噬细胞中一氧化氮合酶(NO synthase,NOS)而发挥抗炎作用,因为各种细胞因子均可诱导NOS,使NO生成增多而增加炎性部位的血浆渗出,水肿形成及组织损伤,加重炎症症状。
2.免疫抑制作用(详见第五十章)对免疫过程的许多环节均有抑制作用。首先抑制巨噬细胞对抗原的吞噬和处理。其次,对敏感动物由于淋巴细胞的破坏和解体,使血中淋巴细胞迅速减少;糖皮质激素对人也引起暂时性淋巴细胞减少,其原因可能与淋巴细胞移行至血液以外的组织有关,而不是淋巴细胞溶解所致。动物实验指出,小剂量主要抑制细胞免疫;大剂量则能抑制由B细胞转化成浆细胞的过程,使抗体生成减少,干扰体液免疫,原因可能与其选择性地作用于T细胞亚群,特别是增强了T。抑制B细胞的作用有关。但在人体迄未证实糖皮质激素在治疗剂量时能抑制抗体产生。
3.抗休克超大剂量的皮质激素类药物已广泛用于各种严重休克,特别是中毒性休克的治疗,对其评价虽尚有争论,但一般认为其作用与下列因素有关:①扩张痉挛收缩的血管和加强心脏收缩;②降低血管对某些缩血管活性物质的敏感性,使微循环血流动力学恢复正常,改善休克状态;③稳定溶酶体膜,减少心肌抑制因子(myocardio-depressantfactor,MDF)的形成。④提高机体对细菌内毒素的耐受力。保护动物耐受脑膜炎双球菌、大肠杆菌等内毒素致死量数倍至数十倍。
4.其他作用
(1)血液与造血系统 皮质激素能刺激骨髓造血机能,使红细胞和血红蛋白含量增加,大剂量可使血小板增多并提高纤维蛋白原浓度,缩短凝血时间;促使中性白细胞数增多,但却降低其游走、吞噬、消化及糖酵解等功能,因而减弱对炎症区的浸润与吞噬活动。对淋巴组织也有明显影响,在肾上腺皮质功能减退者,淋巴组织增生,淋巴细胞增多;而在肾上腺皮质功能亢进者,淋巴细胞减少,淋巴组织萎缩。
(2)中枢神经系统 能提高中枢神经系统的兴奋性,出现欣快、激动、失眠等,偶可诱发精神失常。大剂量对儿童能致惊厥。
(3)消化系统 糖皮质激素能使胃酸和胃蛋白酶分泌增多,提高食欲,促进消化,但大剂量应用可诱发或加重溃疡病。
【体内过程】口服、注射均可吸收。口服可的松或氢化可的松后1~2小时血药浓度可达高峰。一次给药作用持续8~12小时。
氢化可的松在血浆中(浓度小于25µg%时)约有90%以上与血浆蛋白结合,其中77%与皮质激素转运蛋白(transcortin,corticosteroid binding globulin,CBG)结合,CBG在血浆中含量少,虽亲和力大(3×10-7mol/L),但结合容量仍小;另有15%与白蛋白结合,其血浆含量高,结合量大。CBG在肝中合成,雌激素可促进其合成,妊娠期间或雌激素治疗时,血中CBG浓度增高而游离的氢化可的松减少,但通过反馈调节,可使游离型者恢复正常水平。肝、肾病时CBG合成减少,可使游离型增多。
吸收后,在肝分布较多。主要在肝中代谢,与葡萄糖醛酸或硫酸结合,与未结合部分一起由尿排出。
氢化可的松的血浆t1/2为80~144分钟,但在2~8小时后仍具有生物活性,剂量大或肝、肾功能不全者可使t1/2延长;甲状腺功能亢进时,肝灭活皮质激素加速,使t1/2缩短。泼尼松龙因不易被灭活,t1/2可达200分钟。
可的松和泼尼松在肝内分别转化为氢化可的松和泼尼松龙而生效,故严重肝功能不全的病人只宜应用氢化可的松或泼尼松龙。与肝微粒体酶诱导剂如苯巴比妥、苯妥英钠等合用时需加大皮质激素的用量。
表34-1 常用糖皮质激素类药物的比较
| 类别 | 药物 | 对受体的亲和力* | 水盐代谢(比值) | 糖代谢(比值) | 抗炎作用(比值) | 等效剂量(mg) | 半衰期(分) | 半效期(小时) | 一次口服常用量(mg) |
| 短效 | 氢化可的松 | 1 | 1.0 | 1.0 | 1.0 | 20 | 90 | 8~12 | 10~20 |
| 可的松 | 0.01 | 0.8 | 0.8 | 0.8 | 25 | 90 | 8~12 | 12.5~25 | |
| 中效 | 泼尼松 | 0.05 | 0.6 | 3.5 | 3.5 | 5 | >200 | 12~36 | 2.5~10 |
| 泼尼松龙 | 2.2 | 0.6 | 4.0 | 4.0 | 5 | >200 | 12~36 | 2.5~10 | |
| 甲泼尼龙 | 11.9 | 0.5 | 5.0 | 5.0 | 4 | >200 | 12~36 | 2.0~8 | |
| 曲安西龙(去炎松) | 1.9 | 0 | 5.0 | 5.0 | 4 | >200 | 12~36 | 2.0~8 | |
| 长效 | 地塞米松 | 7.1 | 0 | 30 | 30 | 0.75 | >300 | 36~54 | 0.75~1.5 |
| 倍他米松 | 5.4 | 0 | 30~35 | 25~35 | 0.60 | >300 | 36~54 | 0.6~1.2 | |
| 外用 | 氟氢可的松 | 3.5 | 125 | 12 | |||||
| 氟轻松 | 1 | 40 |
*胎儿肺细胞
【临床应用】
1.替代疗法 用于急、慢性肾上腺皮质功能减退症(包括肾上腺危象)、脑垂体前叶功能减退及肾上腺次全切除术后作替代疗法。
2.严重感染或炎症
(1)严重急性感染,如中毒性菌痢、暴发型流行性脑膜炎、中毒性肺炎、重症伤寒、急性粟粒性肺结核、猩红热及败血症等,在应用有效的抗菌药物治疗感染的同时,可用皮质激素作辅助治疗,但对其疗效尚有不同看法。病毒性感染一般不用激素,因用后可减低机体的防御能力反使感染扩散而加剧。但对严重传染性肝炎、流行性腮腺炎、麻疹和乙型脑炎等,也有缓解症状的作用。
(2)防止某些炎症后遗症,如结核性脑膜炎、脑炎、心包炎、风湿性心瓣膜炎、损伤性关节炎、睾丸炎以及烧伤后疤痕挛缩等,早期应用皮质激素可防止后遗症发生。对虹膜炎、角膜炎、视网膜炎和视神经炎等非特异性眼炎,应用后也可迅速消炎止痛、防止角膜混浊和疤痕粘连的发生。
3.自身免疫性疾病及过敏性疾病
(1)自身免疫性疾病风湿热、风湿性心肌炎、风湿性及类风湿性关节炎、全身性红斑狼疮、结节性动脉周围炎、皮肌炎、自身免疫性贫血和肾病综合征等应用皮质激素后可缓解症状。一般采用综合疗法,不宜单用,以免引起不良反应。异体器官移植手术后所产生的排异反应也可应用皮质激素。
(2)过敏性疾病荨麻疹、枯草热、血清热、血管神经性水肿、过敏性鼻炎、支气管哮喘和过敏性休克等,应以肾上腺受体激动药和抗组胺药治疗,病情严重或无效时,也可应用皮质激素辅助治疗,使能抑制原-杭体反应反致的组织损害和炎症过程。
4.抗休克治疗 感染中毒性休克时,在有效的抗菌药物治疗下,可及早、短时间突击使用大剂量皮质激素,见效后即停药;对过敏性休克,皮质激素为次选药,可与首选药肾上腺素合用;对心原性休克,须结合病因治疗;对低血容量性休克,在补液补电解质或输血后效果不佳者,可合用超大剂量的皮质激素。
5.血液病 可用于急性淋巴细胞性白血病、再生障碍性贫血、粒细胞减少症、血小板减少症和过敏性紫癜等的治疗,但停药后易复发。
6.局部应用 对接触性皮炎、湿疹、肛门搔痒、牛皮癣等都有疗效。宜用氢化可的松、泼尼松龙或氟轻松。对天疱疮及剥脱性皮炎等严重病例仍需全身用药。
【不良反应】
1.长期大量应用引起的不良反应
(1)类肾上腺皮质功能亢进综合征 因物质代谢和水盐代谢紊乱所致,如满月脸、水牛背、向心性肥胖、皮肤变薄、痤疮、多毛、浮肿、低血钾、高血压、糖尿等(图34-3)。停药后可自行消退,必要时采取对症治疗,如应用降压药、降糖药、氯化钾、低盐、低糖、高蛋白饮食等。
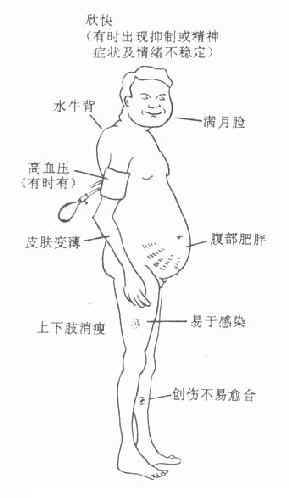
还有:负氮平衡、骨质疏松、食欲增加、低血钾、高血糖倾向、消化性溃疡
图34-3 长期服用糖皮质激素后的不良反应示意图
(2)诱发或加重感染 因皮质激素抑制机体防御功能所致。长期应用常可诱发感染或使体内潜在病灶扩散,特别是在原有疾病已使抵抗力降低如肾病综合征者更易产生。还可使原来静止的结核病灶扩散、恶化。故结核病患者必要时应并用抗结核药。
(3)消化系统并发症 使胃酸、胃蛋白酶分泌增加,抑制胃粘液分泌,降低胃肠粘膜的抵抗力,故可诱发或加剧胃、十二指肠溃疡,甚至造成消化道出血或穿孔。对少数患者可诱发胰腺炎或脂肪肝。
(4)心血管系统并发症 长期应用可引起高血压和动脉粥样硬化。
(5)骨质疏松、肌肉萎缩、伤口愈合迟缓等与激素促进蛋白质分解、抑制其合成及增加钙、磷排泄有关。骨质疏松多见于儿童、老人和绝经妇女,严重者可有自发性骨折。因抑制生长素分泌和造成负氮平衡,还可影响生长发育。对孕妇偶可引起畸胎。
(6)其他 精神失常。有精神病或癫痫病史者禁用或慎用。
2.停药反应
(1)长期应用尤其是连日给药的病人,减量过快或突然停药时,由于皮质激素的反馈性抑制脑垂体前叶对ACTH的分泌,可引起肾上腺皮质萎缩和机能不全。多数病人可无表现。肾上腺皮质功能恢复的时间与剂量、用药期限和个体差异有关。停用激素后垂体分泌ACTH的功能需经3~5个月才恢复;肾上腺皮质对ACTH起反应机能的恢复约需6~9个月或更久。因此不可骤然停药。停药后也有少数患者遇到严重应激情况如感染、创伤、手术时可发生肾上腺危象,如恶心、呕吐、乏力、低血压、休克等,需及时抢救。这种皮质功能不全需半年甚至1~2年才能恢复。
(2)反跳现象 因病人对激素产生了依赖性或病情尚未完全控制,突然停药或减量过快而致原病复发或恶化。常需加大剂量再行治疗,待症状缓解后再逐渐减量、停药。
【禁忌证】曾患或现患严重精神病和癫痫,活动性消化性溃疡病,新近胃肠吻合术,骨折,创伤修复期,角膜溃疡,肾上腺皮质功能亢进症,严重高血压,糖尿病、孕妇,抗菌药不能控制的感染如水痘、霉菌感染等都是皮质激素的禁忌证。当适应证与禁忌证同时并存时,应全面分析,权衡利弊,慎重决定。一般说,病情危重的适应证,虽有禁忌证存在,仍不得不用,待危急情况过去后,尽早停药或减量。
【用法及疗程】宜根据病人、病情、药物的作用和不良反应特点确定制剂、剂量、用药方法及疗程:
1.大剂量突击疗法 用于严重中毒性感染及各种休克。氢化可的松首次剂量可静脉滴注200~300mg,一日量可达1g以上,疗程不超过3天。对于休克有人主张用超大剂量,每次静脉注射1g,一日4~6次。
2.一般剂量长期疗法 用于结缔组织病、肾病综合征、顽固性支气管哮喘、中心性视网膜炎、各种恶性淋巴瘤、淋巴细胞性白血病等。一般开始时用泼尼松口服10~20mg或相应剂量的其他皮质激素制剂,每日3次,产生临床疗效后,逐渐减量至最小维持量,持续数月。
3.小剂量替代疗法 用于垂体前叶功能减退、阿狄森病及肾上腺皮质次全切除术后。一般维持量,可的松每日12.5~25mg,或氢化可的松每日10~20mg。
4.隔日疗法 皮质激素的分泌具有昼夜节律性,每日上午8~10时为分泌高潮(约450nmol/L),随后逐渐下降(下午4时约110nmol/L),午夜12时为低潮,这是由ACTH昼夜节律所引起。临床用药可随这种节律进行,即长期疗法中对某些慢性病采用隔日一次给药法,将一日或两日的总药量在隔日早晨一次给予,此时正值激素正常分泌高峰,对肾上腺皮质功能的抑制较小。实践证明,外源性皮质激素类药物对垂体-肾上腺皮质轴的抑制性影响,在早晨最小,午夜抑制最大,隔日服药以用泼尼松、泼尼松龙等中效制剂较好。

- 糖皮质激素《药理学》
- 糖尿痛 三《赵绍琴临证验案精选》
- 糖皮质激素的功与过《免疫与健康》
- 糖尿病与动脉硬化《动脉粥样硬化》
- 糖醛酸代谢《生物化学与分子生物学》
- 糖尿病性视网膜病变《眼科学》
- 糖哮《中医词典》
- 糖尿病性视网膜病变《默克家庭诊疗手册》
- 糖异生《生物化学与分子生物学》
- 糖尿病性肾炎,慢性肾功衰竭《赵绍琴临证验案精选》
- 糖异生的调节《生物化学与分子生物学》
- 糖尿病性神经病《神经病学》
- 糖异生的途径《生物化学与分子生物学》
- 糖尿病性乳酸酸中毒《内分泌学》
- 糖异生作用的主要生理意义《生物化学与分子生物学》
- 糖尿病性动脉硬化与免疫的关系《动脉粥样硬化》
- 糖异生作用与乳酸的作用密切关系《生物化学与分子生物学》
- 糖尿病性动脉硬化的特点《动脉粥样硬化》
- 糖有氧氧化的生理意义《生物化学与分子生物学》
- 糖尿病为何会一个病人都治不好呢?糖尿病的病患都是被饿死的、医死的《中医之钥》
- 糖有氧氧化的调节《生物化学与分子生物学》
- 糖尿病酮症酸中毒《内分泌学》
- 糖原代谢的别构调节《生物化学与分子生物学》
- 糖尿病酮症酸中毒《急诊医学》
- 糖原代谢的调节《生物化学与分子生物学》
- 糖尿病所生恶疽与消渴症的痈疽不同《中医之钥》
- 糖原代谢先天性异常《临床生物化学》
- 糖尿病时血管平滑肌细胞的特征《动脉粥样硬化》
- 糖原的分解《生物化学与分子生物学》
- 糖尿病人足感染的病理生理及治疗——激光术后《临床激光治疗学》
- 糖原的合成《生物化学与分子生物学》




